








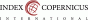

 Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.
Rada pro výzkum, vývoj a inovace: Seznam recenzovaných neimpaktovaných časopisů vydávaných v ČR
Oficielní časopis České společnosti pro ultrazvuk v porodnictví a gynekologii.

Vývojové vady páteře bez defektu neurální trubice jsou skupinou abnormalit charakterizovaných poruchami vývoje obratlů. Tyto vady jsou poměrně vzácnou vrozenou anomálií postihující okolo 1 z 1000 živě narozených dětí. Mohou se objevovat izolovaně, nebo se jako výsledek rozsáhlejšího fetálního inzultu v průběhu embryonálního vývoje vyskytují v asociacích s vadami v jiných orgánových soustavách či jako součást syndromů. Přehledový článek se soustřeďuje na popis méně zmiňované skupiny vývojových vad páteře a postup diagnostického procesu zaměřeného zejména na prenatální ultrazvukové vyšetření plodu, kdy včasná diagnostika těchto postižení umožňuje plánování spondylochirurgické péče.
Páteř je velmi komplexní životně důležitý orgán a má tři základní funkce: statickou, ochrannou a pohybovou. Slouží nejen jako strukturální podpora těla jako celku, ale také jako vedení pro bezpečný průchod nervové tkáně, čímž umožňuje správnou interakci s mozkem. V neposlední řadě je páteř místem úponu mnoha svalových skupin. Z anatomického hlediska jsou v páteři zastoupeny různé typy tkání. Embryologicky musí proběhnout složitá posloupnost událostí, která pak vede ke správné formaci muskuloskeletálních i nervových buněk. Změny v těchto krocích embryonálního vývoje mohou vést k vrozeným abnormalitám páteře. Mohou být zároveň ovlivněny i jiné systémy, které se formují embryonálně současně, což vede k sdruženým defektům kardiopulmonálního, gastrointestinálního a genitourinárního traktu (1).
Ultrazvukové vyšetření páteře plodu je součástí rutinního ultrazvukového vyšetření fetálních abnormalit. Rozpoznání abnormality páteře plodu začíná zobrazením narušení normálního vzhledu páteře plodu, které lze jednoduše popsat jako abnormální vzhled osifikačních center obratlů, abnormální zakřivení páteře nebo zkrácení její délky. Pomocí těchto markerů je možné poté zacílit ultrazvukové vyšetření a hledat další znaky, které pomohou při diagnostice vrozených anomálií páteře a také anomálií v dalších orgánových systémech (2).
Klíčovým obdobím formování muskuloskeletálních a neurálních elementů páteře je druhý až šestý týden embryonálního vývoje (embryonální stáří je o 14 dní kratší než v klinice používané menstruační stáří, počítané od prvního dne poslední menstruace) a zahrnuje stádia gastrulace a primární a sekundární neurulace (3).
Páteř vzniká v embryonálním období z tzv. somitů (prvosegmenty) (1). Somitogeneze začíná kolem třetího týdne embryonálního vývoje a koncem pátého týdne se pak segmentací paraaxiálního mesodermu vytvoří 42-44 párů somitů. Vývoj somitů probíhá kraniokaudálně a vede k formování kostí hlavy, páteře, dalších kostěných struktur hrudníku a přidruženého svalstva (4). Každý somit se vyvíjí do dvou částí – sklerotom a dermomyotom. Buňky sklerotomu obemykají chordu a nervovou trubici a diferencují se v jednotlivé součásti páteře – obratle a meziobratlové ploténky.
Během šestého týdne embryonálního vývoje, kdy začíná splývání struktur obratlů, signály z notochordu a neurální trubice indukují chondrifikaci. Páteř pak začíná mineralizovat během osmého týdne vývoje, jak se notochord dezintegruje. Osifikační centra nacházíme v třech hlavních částech obratle – centrální v obratlovém těle a jedno v každém ze dvou obratlových oblouků (2) (Obr. 1). Většina autorů popisuje jedno centrální osifikační centrum pro tělo obratle, někdy je ale uvažováno o dvou nezávislých osifikačních centrech, ventrálním a dorzálním, které jsou přechodně oddělené zbytkem notochordu a později splývají (5). Výjimku tvoří pouze osifikační centra atlanto-axiálního komplexu (6). Osifikační centra těl obratlů se objevují nejprve v oblasti dolních hrudních obratlů a následuje rychlá kraniální a pomalejší kaudální progrese. Osifikace v centrech obratlových oblouků se objevuje na prvním krčním obratli a pokračuje kaudálně. Během devátého týdne embryonálního vývoje jsou přítomna osifikační centra v tělech obratlů Th2-L2 a v obratlových obloucích od C1-L1. Těla všech obratlů jsou osifikována po 12. gestačním týdnu, osifikace obratlových oblouků je dokončena až mezi 23.-25. týdnem těhotenství (2).
Ultrazvukové zhodnocení fetální páteře závisí na vizualizaci osifikačních center (7). Detekce tří obratlových osifikačních center pomocí ultrazvuku byla popsána již v roce 1988. Pooh a Pooh (8) demonstrovali měnící se vzhled normální struktury obratlů mezi 9.-22. gestačním týdnem použitím transvaginálního 3D ultrazvukového zobrazení. Mezi devátým a jedenáctým týdnem jsou viditelné rané struktury obratlů. Ve třináctém týdnu jsou přítomna osifikovaná těla obratlů a časná osifikace obratlových oblouků. V patnáctém týdnu jsou obratlové oblouky přítomny, ale jejich osifikační centra jsou zcela oddělená. Vzdálenost osifikačních center levého a pravého obratlového oblouku je užší v oblasti hrudní páteře, širší pak v oblasti lumbosakrální. V devatenáctém týdnu je stále patrné určité oddělení obratlových oblouků distálně a tyto mezery jsou téměř uzavřeny do dvacátého druhého týdne. Mezi 23. a 25. gestačním týdnem je osifikace obratlových oblouků kompletní. Podobný vzorec ve vizualizaci osifikačních center obratlů lze pozorovat i pomocí transabdominálního ultrazvukového zobrazení, avšak s horším rozlišením než při zobrazení transvaginálním.
Sonografické vyšetření páteře plodu je součástí prenatálního ultrazvukového vyšetření fetálních abnormalit (2). International Society of Ultrasound in Obstetrics and Gynecology (ISUOG) guidelines popisují tři roviny k hodnocení integrity páteře, kdy jejich výběr záleží na pozici plodu (9). Obvykle jsou v praxi možné pouze dvě z těchto rovin, ale v případě potřeby lze manipulací s plodem či využitím 3D ultrazvukového zobrazení dosáhnout i třetí roviny (10).
Při provádění ultrazvukového vyšetření plodu na konci prvního trimestru bychom měli získat pohled na sagitální a transverzální rovinu fetální páteře, aby bylo možno zhodnotit normální postavení a integritu obratlů. Při absenci zjevné anomálie však neúplné vyšetření páteře v těchto rovinách v tomto období neindikuje další vyšetření dříve než při ultrazvukovém vyšetření v druhém trimestru (11).
Základní ultrazvukové vyšetření v druhém trimestru by mělo zahrnovat vyšetření páteře alespoň ve dvou rovinách, nejčastěji sagitální a transverzální. K podrobnému vyšetření páteře plodu je potřebná dostatečná odborná erudice vyšetřujícího a kvalitní ultrazvukový přístroj (12).
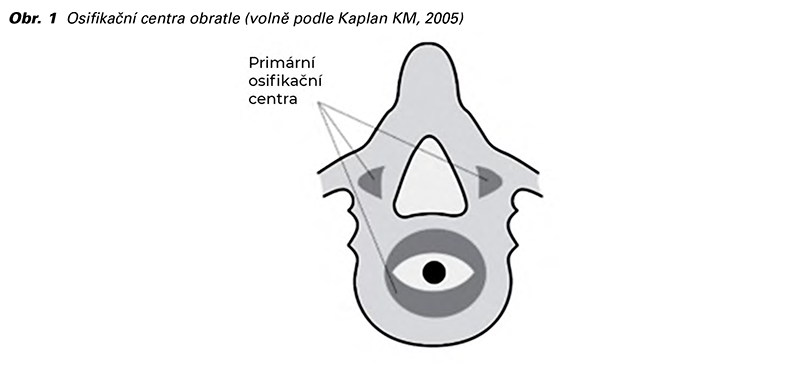
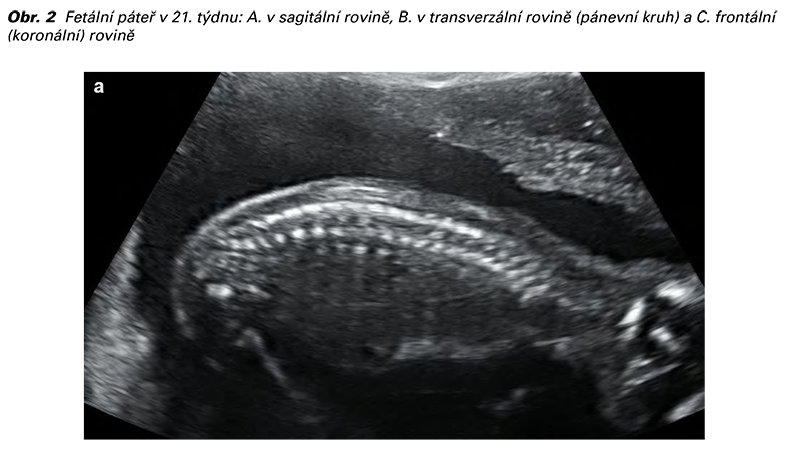
Je-li to technicky proveditelné, měl by být popsán sagitální řez páteří plodu, protože může alespoň v některých případech odhalit malformace páteře, jako jsou vertebrální abnormality a sakrální ageneze. Poslední z diagnóz může být náročná i pro experty, protože kaudální části páteře v druhém trimestru ještě nejsou osifikované (13,14). Za normálních podmínek se mezi 18.-24. gestačním týdnem na sagitálním řezu páteří zobrazují tři osifikační centra těla obratle a obratlových oblouků. Ty obklopují míšní kanál a jeví se jako dvě nebo tři paralelní linie podle úhlu, pod kterým dopadá akustický svazek na hrot kosti křížové (15). Zobrazení míšního kanálu a míchy je možné v sagitální (střední) linii přes neosifikované trnové výběžky obratle (10).
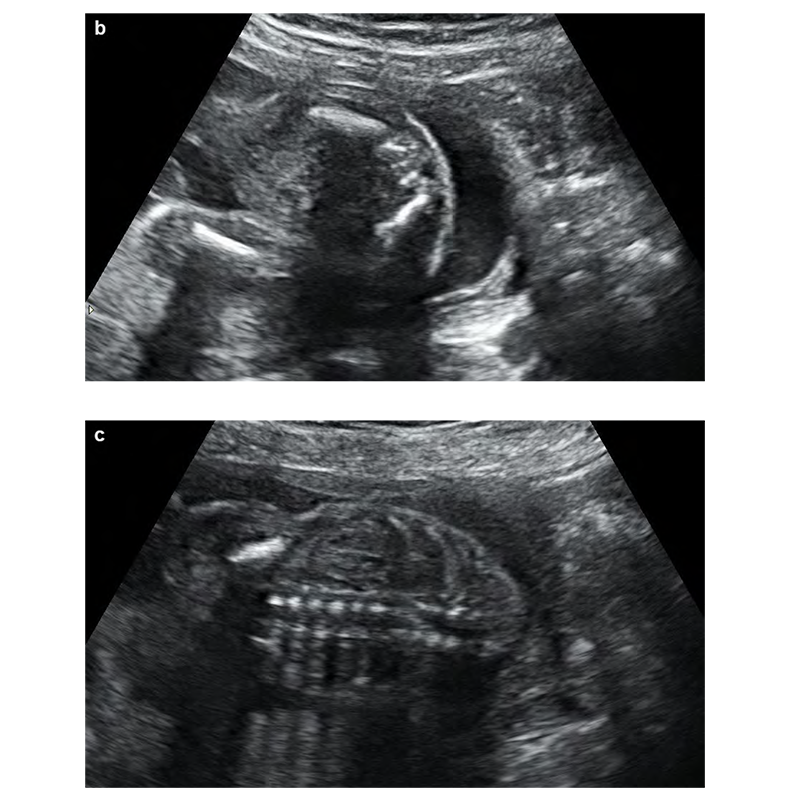
V transverzální rovině je vyšetření páteře dynamický proces. Sondou pohybujeme po celé délce páteře se zachováním transverzální orientace ke každému obratli. Obratle mají různou anatomickou konfiguraci na jednotlivých úrovních páteře, kdy na úrovni hrudní a bederní mají trojúhelníkovitý tvar (a osifikační centra těl obratlů a obratlových oblouků se jeví jako echogenní oblasti obklopující páteřní kanál), křížové obratle jsou více zploštělé a horní krční obratle obdélníkové (2,10).
Ve frontální (koronální) rovině je možné vizualizovat všechna tři osifikační centra obratle, tedy mohou být vidět jedna, dvě nebo tři paralelní linie v závislosti na orientaci ultrazvukové sondy. V praxi jsou však typicky vizualizována pouze osifikační centra obratlových oblouků (2,9). Ve frontální rovině by při vyšetření měla být zobrazena také žebra a lopatka, nicméně kvůli tvaru těchto kostí je to velmi obtížné (16).
Abnormality páteře mohou být dle etiopatogeneze rozděleny do tří skupin:
a. poruchy fúze (spinální dysrafizmy),
b. poruchy segmentace,
c. poruchy formace (aplázie, hypoplázie a hyperplázie) (3,17).
Defekty obratlů nezahrnující páteřní kanál jsou poruchy formace a segmentace. Malé fúzní defekty obratlových oblouků mohou být izolované (nepostihující páteřní kanál) – tyto defekty reprezentuje spina bifida occulta, která se objevuje až u 4 % běžné populace. Nejčastěji se vyskytuje v oblasti L5 nebo S1, kdy uzávěr distálních úseků páteře probíhá až postnatálně a mohou zůstat neuzavřené až do 5-6 let věku (3). Protože tyto léze není možné diagnostikovat před narozením, nebudou zde dále diskutovány.
Prevalence anomálií obratlů je 0,1-1 na 1000 živě narozených dětí (18) a mohou se vyskytovat v jednom nebo několika obratlích najednou. Jsou častější u děvčat (16). Nejvíce se vyskytují v hrudní části páteře (64 %), následovány thorakolumbální (20 %) a lumbosakrální částí páteře (5 %) (18). Abnormální vývoj obratlů může mít za následek selhání jejich formace, segmentace, nebo obojího, což může mít za následek vrozenou deformitu páteře (1,18).
Pro poruchu segmentace je typické neoddělení dvou nebo více obratlů s částečným nebo úplným chyběním meziobratlové ploténky. Podkladem této vady v embryonálním období je neoddělení dvou přilehlých somitů a jejich okolního mesenchymu. Klasifikace těchto defektů se odvíjí od části a počtu postižených obratlů. Při postižení celého obratle vzniká oboustranně nesegmentovaná lišta (oboustranný blok obratlů), zatímco postižením pouze specifické části obratle vzniká jednostranná nesegmentovaná lišta, rigidní asymetrická struktura bránící normálnímu růstu (17,19).
Při absenci části obratle hovoříme o poruchách formace, tzn. dochází k chybnému vývoji jeho osifikačního centra. Postižená může být libovolná část obratle a podle její lokalizace se stanoví typ deformity. K nejčastějším defektům tohoto typu patří poloobratel (hemivertebra) a klínovitý obratel (4,20). Poloobratel vzniká při kompletním selhání formace osifikačního centra, zatímco klínovitý obratel vzniká částečným selháním formace jednoho z osifikačních center (1,20) (Obr. 3).
Poruchy formace a segmentace se vzájemně nevylučují. Jednotlivé případy mohou být kombinací obou a vznikají tak další složité strukturální vady. Projevy těchto abnormalit se klinicky manifestují až jako výsledek vývoje a růstu okolních struktur, což souvisí s mechanismem vzniku těchto malformací (1).
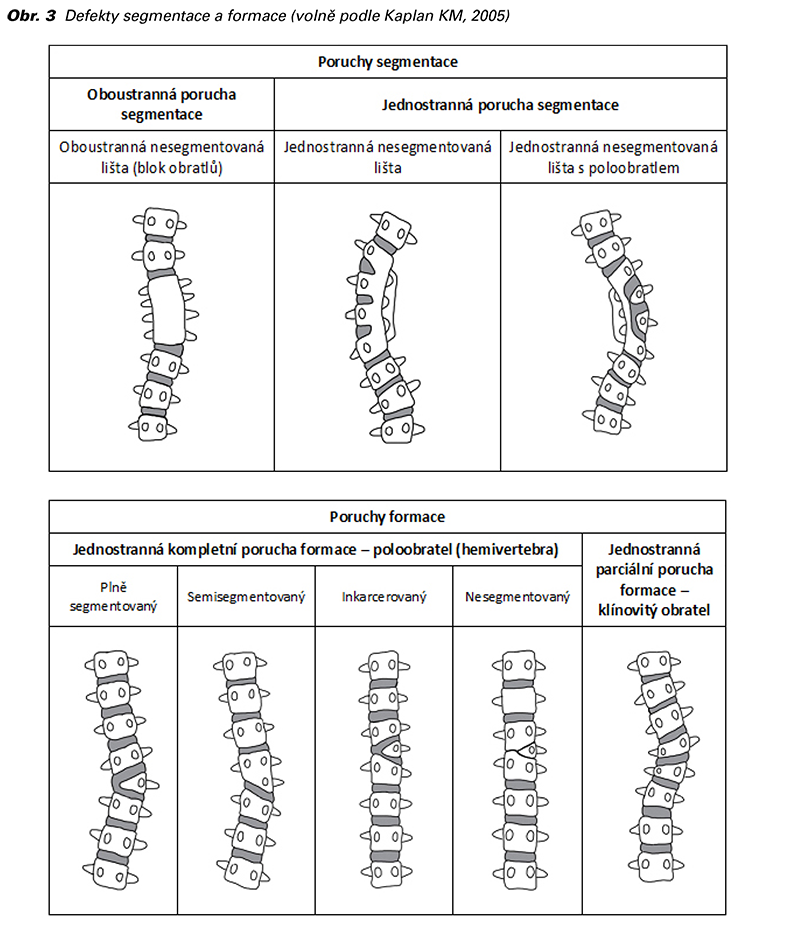
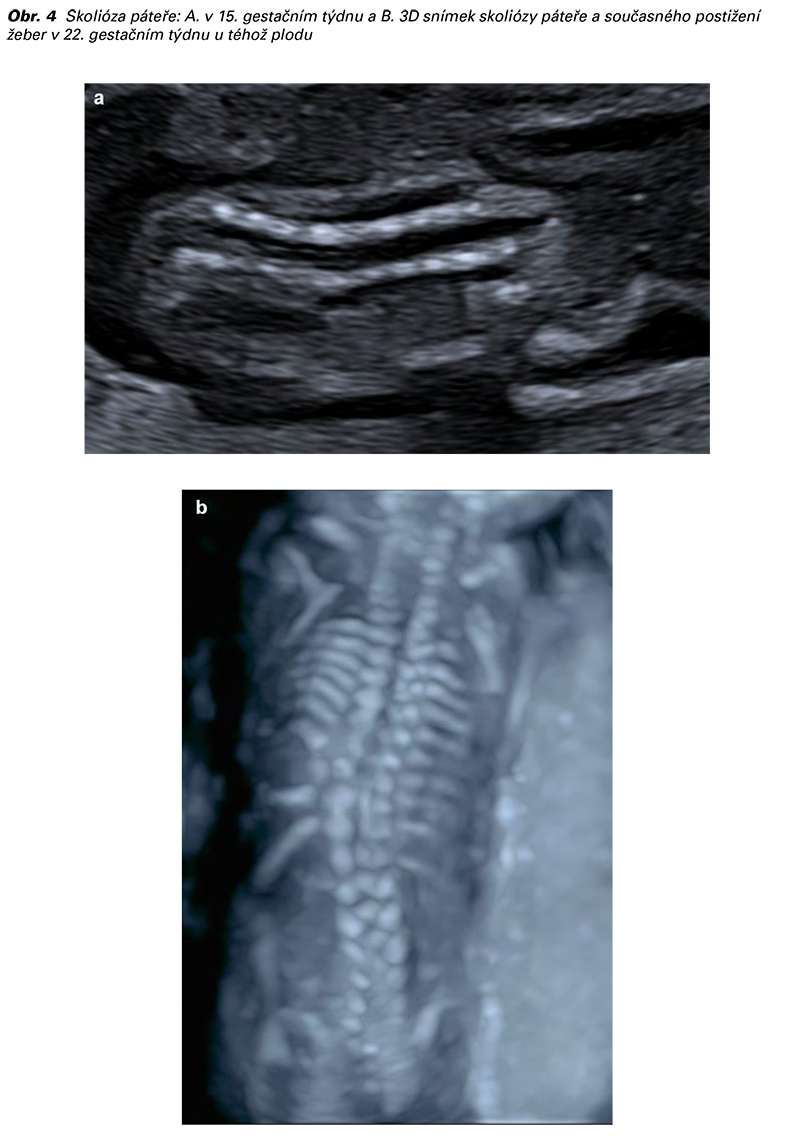
Nejčastější příčinou kongenitální skoliózy je poloobratel (hemivertebra) typicky umístěný do hrudní a bederní části páteře (16,21). Vadný obratel (trojúhelníkovitá kostěná struktura uvnitř páteře) způsobuje kontralaterální odchylku v jejím zakřivení (22). Boční zakřivení páteře, skolióza, vzniká absencí laterálního osifikačního centra. Tento změněný klínovitý obratel pak vyvíjí tlak na přiléhající horní a dolní obratle. Důsledkem je zpomalení růstu páteře na kontralaterální straně. Kyfóza, abnormální zakřivení páteře v předozadní rovině se zakřivením dozadu, vzniká v důsledku nevyvinutí předního osifikačního centra. Ve spojení se skoliózou používáme termín kyfoskolióza (16).
Poloobratle dělíme na čtyři různé typy charakterizované přítomností nebo absencí meziobratlové ploténky přiléhající nad a pod postiženým segmentem – plně segmentované (nejčastější), semisegmentované, nesegmentované a inkarcerované (nejméně časté), kdy každý z nich jinak ovlivňuje růst (21,23) (Obr. 3), (Tab. 1).

Příčina vzniku poloobratle není známa. Dle některých hypotéz může být výsledkem abnormální distribuce intersegmentálních tepen páteře. Poloobratel může být izolovaný nebo lokalizovaný ve více oblastech páteře a může být kombinován s jinými vrozenými vadami páteře, žeber či končetin, s defekty neurální trubice a méně často s anomáliemi jiných orgánových systémů (16,22).
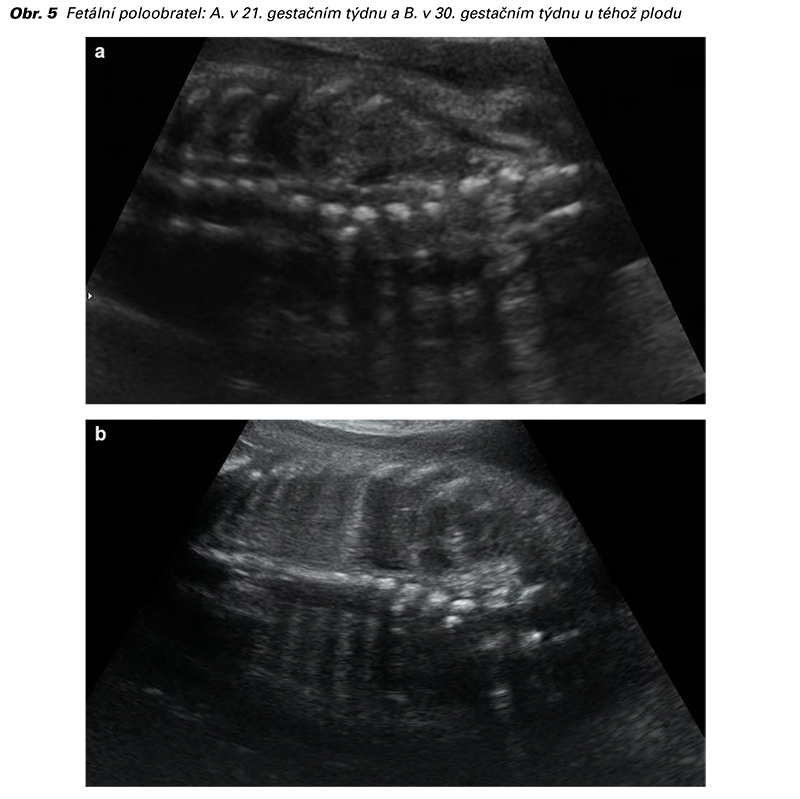
Poloobratel je obvykle diagnostikován až po 20. týdnu těhotenství. Defekt osifikace však může být ultrazvukem viditelný již po 12. týdnu těhotenství, protože již v té době lze zobrazit osifikační centra obratlů (23). Podezření na fetální poloobratel vyžaduje pečlivé expertní posouzení. Sonografické nálezy spojené s fetálním poloobratlem zahrnují deformaci tvaru páteře a lze je posoudit jak pomocí sagitálních, tak koronálních řezů. Deformace se projevuje obvykle jako trojúhelníková kostěná struktura menší než obratel, která působí jako klín proti normálním obratlovým tělům. Při stanovení diagnózy poloobratle je nutné další pečlivé posouzení možných souvisejících anomálií srdce, ledvin a gastrointestinálního traktu. Pacientce by měla být také nabídnuta analýza fetálních chromozomů, zvláště pak při nálezu asociovaných anomálií, protože zde již existuje u plodu zvýšené riziko výskytu aneuploidií. V diferenciální diagnostice je pak nutné vzít v úvahu, že poloobratel může mít podobný ultrazvukový obraz jako jiné abnormality obratlů (klínovitý obratel, motýlový obratel, kostěný blok nebo jakákoli jejich kombinace), které způsobují vrozenou deformitu páteře, otevřené defekty neurální trubice a diastematomyelie (22,24).
Prognóza poloobratle závisí na lateralitě postiženého obratle, množství postižených obratlů a přítomnosti a závažnosti přidružených abnormalit (23). Izolovaný poloobratel má dobrou prognózu (16). Pokud je deformita způsobená izolovaným poloobratlem ponechána neléčená, tak v 25 % případů nedochází k její progresi, v 50 % případů je progrese pomalá a ve 25 % případů dochází během růstu k rapidní progresi. Časná chirurgická intervence je tedy nutná u asi 75 % případů jako prevence zhoršování patologického zakřivení páteře (18,25).
Ultrazvukem je možno detekovat i abnormality obratlů, kdy není přítomno zakřivení páteře. Do této skupiny abnormalit obratlů řadíme:
a. hypoplastické tělo obratle s kompletním nebo nekompletním sagitálním rozštěpem obratle,
b. unilaterální (asymetrické) hypoplastické tělo obratle,
c. abnormality trnových (spinózních) výběžků páteře. K zobrazení těchto vad je preferována posteroanteriorní parasagitální rovina, kdy tyto abnormality zobrazujeme jako zmenšení (změnu) tvaru nebo nesouosost osifikačních center bez asociace se změnou zakřivení páteře. Nejčastěji jsou detekovány při rutinním ultrazvukovém vyšetření v druhém trimestru těhotenství (26).
Sagitální rozštěp obratlového těla neboli „motýlový“ obratel vzniká jako porucha formace (neuspořádanou integrací párů sklerotomů okolo notochordu
při počáteční formaci somitů) nebo alternativně jako porucha splynutí dvou laterálních chondrifikačních center těla obratle kvůli perzistujícímu notochordu později, kolem šestého týdne embryonálního vývoje (4,5). „Motýlový“ obratel je obvykle asymptomatický, ale může způsobit symptomatickou herniaci meziobratlové ploténky, osteoartritické změny či kyfózu (27). Někdy je kombinován s přidruženou poruchou segmentace k přilehlému obratli (26).
Prenatální diagnostika těchto abnormalit páteře vede k jejich časnému postnatálnímu zhodnocení a správnému vedení dalšího sledování. Při zjištění i izolovaného postižení tohoto typu je nutné provést podrobné prenatální vyšetření plodu k vyloučení přidružených vad.
Podobně jako další vady mohou být abnormality obratlů izolované nebo sdružené s dalšími anomáliemi. Nejčastější asociovanou anomálií jsou defekty neurální trubice, které tvoří až 50 % sdružených anomálií. Postižení dále zahrnují abnormality žeber, končetin, sytému renálního (20 až 40 %) a kardiovaskulárního (10 až 15 %) (16,28). Výskyt chromozomálních abnormalit u plodů s izolovanými anomáliemi obratlů je výjimečný (25).
S abnormalitami páteře se pojí asociace (tendence některých malformací se vyskytovat společně častěji, než by se dalo náhodně očekávat) vyjádřené akronymy VATER, VACTERL, MURCS a OEIS (Tab. 2). VATER popisuje asociaci mezi defekty obratlů, anální atrézií, tracheoezofageální fistulou, atrézií jícnu, vadami ledvin a/nebo radiální dysplazií. U VACTERL se přidávají vaskulární anomálie (zahrnující jednu pupečníkovou arterii), srdeční vady a striktní radiální dysplazie je nahrazena obecnějšími vadami končetin. MURCS je popsána jako asociace mezi aplazií Mulleriánského duktu, vadami ledvin a anomáliemi krčních

somitů a OEIS jako asociace omfalokély, kloakální extrofie, anální atrézie a anomálií páteře.
VACTERL/VATER asociace je typicky definovaná pak současnou přítomností alespoň tří uvedených vad a je diagnózou „per exclusionem“, kdy je stanovena klinicky, pokud neexistují zároveň žádné klinické nebo laboratorní důkazy o přítomnosti jiné z mnoha podobných a překrývajících se diagnóz (2,22,29). Incidence je nízká (1:10 000 – 40 000 živě narozených dětí). Tento interval je široký vzhledem k variabilní kombinaci vad, které nemusí být vždy popsány jako VACTERL asociace. Někdy dochází k překrývání s jinými samostatně definovanými asociacemi, které patří rovněž do skupiny vad, jejichž podstatou je porucha vývoje struktur odvozených od zárodečného mezodermu (29,30). Abnormality páteře jsou nejčastěji se vyskytujícím defektem v rámci VACTERL asociace (60 až 80 %). Tyto vady, často doprovázené anomáliemi žeber, zahrnují poruchy segmentace obratlů, poloobratle, „motýlový“ a klínovitý obratel, abnormální zakřivení páteře a nadpočetné nebo chybějící obratle (31).
Pokud mluvíme o abnormalitách obratlů, je pak také třeba zmínit i s nimi spojené syndromy. Objevují se vzácně, a proto jsou zřídka diagnostikovány prenatálně. Bohužel se však projevují závažnými vadami, které zásadně ovlivňují život postižených dětí a později dospělých. Znalost těchto syndromů a jejich projevů by měla zlepšit jejich prenatální detekci. Nejčastěji zmiňovanými syndromy pojícími se s abnormalitami páteře jsou Klippel-Feilův syndrom a Jarcho-Levinův syndrom. Znaky těchto a dalších běžnějších syndromů asociovaných s abnormalitami páteře jsou shrnuty v Tab. 3.
Ultrazvukové vyšetření plodu umožnuje velmi dobré zhodnocení kostí a chrupavek. V některých případech jsme ale limitováni polohou plodu, tělesným habitem matky či sníženým množstvím plodové vody. I za optimálních podmínek bez ohledu na gestační stáří plodu zůstávají některé struktury skeletu (zejména baze lební, krční páteř a pánev) špatně dostupné pro vyšetření ultrazvukem (32).
Role fetální magnetické rezonance v hodnocení skeletu je stále limitována, protože „black bone“ sekvence (MRI sekvence pod úhlem menším než 90° zvyšující kontrast mezi kostní a měkkou tkání) jsou vysoce citlivé na vznik pohybových artefaktů (32,33). Magnetická rezonance může být použita při odlišení izolovaných deformit skeletu od těch asociovaných s dalšími kongenitálními malformacemi (32). Jako zvláště přínosné se jeví využití MRI při hodnocení postižení míchy (25).
V porovnání s MRI je při hodnocení fetálního skeletu ultra nízkodávkové 3D multidetektorové CT užitečným doplňkovým nástrojem k ultrazvukovému vyšetření, které může signifikantně zlepšit přesnost prenatální diagnostiky.
Fetální CT s ultra nízkou dávkou je doporučováno jako doplňkové vyšetření u plodů s podezřením na skeletální dysplazii, a to buď k potvrzení ultrazvukových nálezů nebo k poskytnutí diferenciální diagnostiky a zhodnocení prognózy. Indikace pro takové CT vyšetření plodu byly stanoveny na základě multidisciplinárního konsenzu zahrnujícího radiology, specialisty na fetální medicínu a klinické genetiky. Aby se zabránilo zbytečnému ozáření plodu, musí indikace pro ultra nízkodávkované fetální CT respektovat přísná ultrazvuková kritéria. Multidetektorová technika umožnuje zkrátit dobu vyšetření na 3 až 5 sekund (32). Bereki a Greffier (34) definovali nízkodávkový protokol jako více než 50% snížení radiační dávky ve srovnání se standardním CT skenem. Ultra nízkodávkový protokol je definován jako efektivní úroveň radiační zátěže, která je nižší nebo podobná efektivní dávce při rentgenovém vyšetření toho samého orgánu.
Protokol skenování fetálního skeletu dává dávku radiačního záření menší než 5 mSv, což podle současných poznatků nevede ke zvýšení rizika vzniku malformací, mentální retardace nebo zvýšení rizika rakoviny pro plod v průběhu jeho dětství (32).
Studie abnormalit páteře identifikovaných v prvním trimestru ukázaly, že je přímá úměra mezi časnou diagnózou a vyšší závažností abnormalit páteře a sdružených vad (35). Na druhou stranu umožnuje včasná antenatální diagnóza abnormalit obratlů naplánování postnatální péče a lepší pozdější výsledky. Optimální načasování eventuální chirurgické intervence zlepšuje její výsledky a je prevencí nekorigované deformity. Tímto postupem je možné dosáhnout časné a často jednodušší chirurgické intervence k vyrovnání páteře v dětském věku, oproti řešení závažnějších zanedbaných deformit. Je důležité si uvědomit, že bez prenatálně vyjádřeného podezření nemusí být diagnóza abnormalit páteře u malých dětí dlouho zřejmá, a to zpravidla dokud se deformita páteře neprojeví patologickým zakřivením (23,25).
Prognóza kongenitální deformity a potenciál zhoršení zakřivení páteře souvisí s asymetrií růstového potenciálu na její konvexní a konkávní straně. Vliv na celkovou progresi má také umístění zakřivení páteře. Případy s postižením horní hrudní páteře mají tendenci progredovat méně než postižení v thorakolumbální a bederní oblasti (36).
Vývojové vady páteře bez defektu neurální trubice jsou vzácnou vrozenou anomálií, kterou formuje složitá řada událostí zahrnující geny, metabolické procesy a signalizační dráhy. Chyby těchto procesů jsou podkladem sdružených abnormalit a vzhledem k tomu, že mnohé systémy vznikají ze společného prekurzoru, defekt v časné vývojové fázi může mít rozličné klinické projevy.
Lékař provádějící prenatální ultrazvukové vyšetření by měl znát běžné typy kongenitálních spinálních defektů a při jejich identifikaci či vyjádření podezření indikovat expertní vyšetření k vyloučení sdružených abnormalit v dalších systémech. Obvyklé gestační stáří při stanovení diagnózy abnormalit páteře je mezi 20.-28. týdnem těhotenství, nicméně defekty osifikace lze zobrazit již po 12. týdnu. Anomálie páteře diagnostikované časně již na konci prvního trimestru těhotenství jsou spojeny s vyšší pravděpodobností závažných abnormalit páteře, vyšší incidencí sdružených abnormalit v dalších systémech a s celkově horší postnatální prognózou.
Součástí managementu prenatálně diagnostikované vývojové vady páteře je prenatální konzultace specializovaného spondylochirurga. Rodiče získají informace o dalším plánu ortopedické či chirurgické péče a objektivní informace o prognóze každé jednotlivé vady.
Podpořeno MZ ČR – RVO-VFN64165 (Supported by Ministry of Health, Czech Republic – conceptual development of research organization 00064165, General University Hospital in Prague).